La Lettre n° 2 / juillet - août 2021
Newsletters bimestrielles
La Lettre n° 2 / juillet - août 2021
Publiée le 8 juillet 2021
Consentement, choix ou assentiment aux soins ?
L’avis 136 du CCNE publié le 7 juillet fait le point sur l’évolution des enjeux éthiques relatifs au consentement dans le soin. En effet, la complexité croissante des techniques biomédicales et des procédures de prise en charge, d’une part, et l’augmentation du nombre de personnes vulnérables psychiquement dans notre société, d’autre part, rendaient indispensable cette réflexion qui s’articule autour de la notion du consentement et de l’autonomie des personnes. Il est proposé de dépasser la conception traditionnelle binaire du consentement, qui se concrétise par une signature (ou pas) au bas de la page, par la construction d’une culture du consentement reposant sur la formation des professionnels de santé. Le consentement est une forme de choix à condition que tous les aspects des actes et traitements médicaux soient clairement expliqués et compris par le patient et qu’il ait l’autonomie de pouvoir librement choisir donc accepter ou refuser. Mais l’autonomie que nous revendiquons tous est aussi dépendante de facteurs psychologiques, culturels et sociaux. Elle n’est jamais totale et peut varier au cours de la vie ou de la maladie. Le CCNE propose donc de considérer le recueil du consentement comme l’élaboration d’une construction basée sur la confiance entre le patient et son médecin et de tracer cette réflexion commune dans le dossier médical. Le consentement est ainsi considéré comme un processus évolutif qui s’élabore dans le temps et est susceptible d’évoluer. Pour les personnes vulnérables ou soumises à une injonction de soins, la recherche du consentement est toujours impérieuse mais sa valeur reste questionnable. L’assentiment à un soin ou à une procédure, qui ne nécessite pas nécessairement d’expression orale ou écrite, donne un espace d’expression reconnu par les professionnels qui se situe entre le tout ou rien, le oui et le non, et relève davantage du sentir et du ressentir que du jugement intellectuel. Tous les cliniciens qui élaborent cette relation de confiance avec leurs patients au fil du temps seront certainement sensibles aux propositions du CCNE.
Bien confraternellement
Docteur Fabrice BROUCAS
Docteur Muriel RAINFRAY
Au sommaire :
label_outline
label_outline
label_outline
label_outline
label_outline
En direct du Libournais
Les conseils locaux de Santé Mentale
Mme Manon Loison, coordinatrice contrat local de santé - Pôle territorial du Grand Libournais
Mme Alice Laborde, coordinatrice contrat local de santé mentale - Mairie de Bordeaux
Mme Nathalie Rivière, chargée de mission Santé Publique et territoire – CGS Rives de Garonne, CLSM Sud Gironde
C'est la Loi de modernisation de notre système de santé du 26 janvier 2016 qui vient consacrer les Conseil Locaux de Santé Mentale (CLSM) en tant que leviers essentiels pour une politique décloisonnée de santé mentale et d’inclusion. Les CLSM ont pour missions d'améliorer la prévention et l’accès aux soins, d'aider à la résolution de situations psycho-sociales complexes, de faciliter l'inclusion sociale, la citoyenneté et l'autonomie des usagers, de promouvoir des actions pour dé-stigmatiser les personnes atteintes de troubles psychiques.
Dans le Grand Libournais, le CLSM est intégré au Conseil Local de Santé déjà existant.
Sa coordination est portée par le Pôle Territorial du Grand Libournais en associant le Centre Hospitalier de Libourne, les GEM (Groupe d’Entraide Mutuelle) et l’UNAFAM (Union Nationale des Familles et Amis des personnes malades et/ou handicapées psychiques).
Les premières étapes du CLSM ont consisté à mobiliser les différents partenaires : élus, professionnels de santé, professionnels médico-sociaux et sociaux, associations, GEM, patients et leurs proches pour élaborer un état des lieux afin de recenser l'offre de soins, les besoins des partenaires investis dans le projet et recueillir leurs attentes. Un questionnaire a été diffusé en ligne à l'ensemble de ces acteurs.
Il en ressort un problème massif d'attractivité médicale avec un manque d'effecteurs professionnels mais également des difficultés pour la gestion des situations psychiatriques d'urgence à l’Hôpital ou lors des procédures de soins sans consentement.
Il met en évidence également une importante discrimination vis-à-vis des personnes vivant avec troubles psychiques qui rencontrent notamment des difficultés d'accès au logement (non prise en compte de l'Allocation Adulte Handicapé, inquiétude du voisinage, difficulté pour contracter un prêt bancaire mais aussi problème structurel avec peu de petits logements ayant accès aux services de proximité dans ce milieu rural).
Après ce bilan, des actions ont été planifiées et actuellement plusieurs ont déjà eu cours :
- une action départementale de sensibilisation destinée aux élus avec plusieurs réunions selon la sectorisation menées à Cadillac, à Bordeaux et à Saint-Denis-de-Pile avec le soutien de l'Association des Maires de Gironde ou encore plusieurs sessions de sensibilisation à la santé mentale et aux troubles psychiques à destination des professionnels de l’action sociale de l’insertion, de l’animation et de l’éducation conduites grâce à des soignants de CAP-Lib (Centre d'Aide Psychologique du Libournais) et à une psychologue du CEID-addictions (Comité d'Etude et d'Information sur la Drogue et les Addictions).
- un travail pour développer les dispositifs d’alternative à l’hospitalisation, pour éviter les ruptures de soins après une hospitalisation, pour une meilleure organisation des urgences psychiatriques est en cours en Gironde. Il justifie l’intérêt et le soutien de tous.
Aussi, pour vous informer n’hésitez pas à contacter les coordinatrices de ces CLSM.
Mme Manon Loison, coordinatrice contrat local de santé - Pôle territorial du Grand Libournais
Mme Alice Laborde, coordinatrice contrat local de santé mentale - Mairie de Bordeaux
Mme Nathalie Rivière, chargée de mission Santé Publique et territoire – CGS Rives de Garonne, CLSM Sud Gironde
Le programme d’actions du CLSM ainsi que l’Etat des lieux en Santé mentale sont disponibles sur le site internet du Pôle Territorial du Grand Libournais : language
Missions du Conseil départemental de la Gironde de l'Ordre des médecins
La commission des plaintes et doléances - Docteur Michel COLLE
Souvent, les confrères s’imaginent que l’Ordre des médecins a pour but de les blâmer, pendant que le public au contraire pense qu’il surprotège les médecins. La réalité est bien différente car, au niveau des départements, l’une des missions de l’Ordre est d’organiser des conciliations pour éviter une montée en puissance de la défiance vis-à-vis du corps médical pour les uns, et une détresse morale pour les autres.
Cette possibilité de rencontre en présence de conseillers ordinaux est aussi offerte à des médecins en conflit, dans le cadre de l’article 56.
Les doléances :
Le Conseil de l'Ordre peut être saisi d'un fait qui, aux yeux du demandeur, transgresse les règles éthiques et déontologiques auxquelles sont soumis les médecins. Ce signalement sera soigneusement étudié, et fera l’objet de la part du Conseil départemental (CD) d’un accusé de réception adressé à son auteur et d’une demande d’explications, adressée au médecin concerné. Les réponses de ce confrère seront ensuite étudiées par le Conseil Départemental qui pourra formuler au médecin des remarques et/ou des explications sur la réglementation en vigueur. Les éléments de réponse du médecin seront transmis à l'auteur de la doléance qui pourra :
- soit les accepter, les différentes correspondances étant alors classées dans le dossier ordinal du médecin,
- soit décider de porter plainte.
Les plaintes :
La mission confiée par la Loi au CD est l’organisation systématique d’une réunion de conciliation, obligatoire dans tous les cas où une plainte est clairement formalisée par courrier à l’encontre de tout médecin inscrit à son Tableau.
Cette réunion de conciliation invite les deux parties à se rencontrer en présence de deux conseillers ordinaux dont le rôle n’est pas de juger les faits, mais de leur permettre de s’expliquer, de s’écouter, voire de se comprendre.
Si, au terme de cette entretien, la plainte est conciliée, elle est alors classée sauf si le CD décide, en séance plénière, de la reprendre à son compte et de la transmettre à la Chambre disciplinaire. En cas de non-conciliation, la plainte est toujours transmise à la Chambre disciplinaire, le CD pouvant décider, en séance plénière, de s’y associer ou non.
Un cas particulier : dans le cadre d’une mission de service public, la plainte n’est transmise à la Chambre disciplinaire que sur décision majoritaire du CD, prise en séance plénière.
La Chambre disciplinaire :
Seule la Chambre disciplinaire de Première instance du Conseil régional de l’Ordre, présidée par un magistrat administratif assisté par des médecins assesseurs conseillers ordinaux, a de véritables fonctions juridictionnelles. Elle n’octroie pas de dommages et intérêts, ni de remboursement de frais jugés exagérés. Elle juge les violations du Code de Déontologie Médicale, pouvant conduire à des peines disciplinaires : l’avertissement, le blâme, l’interdiction temporaire d’exercer ou la radiation du tableau de l’Ordre des Médecins. Elle peut aussi décider d’une amende à la charge du plaignant en cas de plainte jugée abusive.
Un motif récurrent : les certificats médicaux
Les plaintes les plus fréquemment déposées concernent les certificats médicaux faisant état de faits que le médecin n’aurait pu constater par lui-même. En effet, le médecin ne doit pas délivrer de certificat de complaisance et il ne peut établir de certificats ou attestations que sur la base des constatations médicales qu’il a été en mesure de faire, selon l’article R4127-28 du Code de la Santé publique :
La délivrance d'un rapport tendancieux ou d'un certificat de complaisance est interdite.
Ces certificats sont établis particulièrement dans les affaires de famille. L’article R4127-51 précise :
Le médecin ne doit pas s'immiscer sans raison professionnelle dans les affaires de famille ni dans la vie privée de ses patients.
Autre circonstance fréquente : le harcèlement au travail. Spontanément, du fait de l’empathie et d’une certaine révolte face à ce que son patient lui dit subir, ou à la demande de ce dernier (ou de son avocat), le médecin peut vouloir aider son patient en lui remettant un certificat dans lequel il va décrire les conséquences médicales du harcèlement. L’écueil est d’établir un rapprochement entre l’état de santé de son patient, indiscutablement constaté sur le plan clinique, et un harcèlement au travail. C’est là que le médecin sort de son rôle en affirmant un lien de cause à effet entre un état et un ou plusieurs événements qu’il n’a pourtant pas lui-même constatés, dont il n’a pas été témoin. Si la plainte n’est pas conciliée par le CD, le médecin s’expose à devoir s’expliquer devant la Chambre disciplinaire du Conseil de l’Ordre. Immanquablement, il se verra reprocher la rédaction inadaptée de son certificat et subira une condamnation sur le fondement le plus souvent des articles R.4127-28 et R.4127-76 (1er alinéa) du CSP :
L’exercice de la médecine comporte normalement l’établissement par le médecin, conformément aux constatations médicales qu’il est en mesure de faire, des certificats, attestations et documents dont la production est prescrite par les textes législatifs et réglementaires.
En 2018, 276 plaintes et doléances ont été reçues par le CDOM33 (+25 % par rapport à 2017) ; 124 conciliations ont été organisées dont 38.7 % ont abouti à un retrait de plainte. Ces dernières années, le nombre de ces signalements est en augmentation constante, conséquence d’une évolution sociétale. Ils témoignent le plus souvent d’une souffrance réelle des plaignants et génèrent en retour inquiétude, voire souffrance pour le médecin concerné. La mission du CD est d’écouter les uns et les autres, de compatir aux ressentis douloureux du plaignant comme du médecin, et d’installer un climat apaisé propice, si possible, à une compréhension mutuelle.
Docteur Michel COLLE
L'éthique au quotidien
Prévention du risque suicidaire, un impératif éthique
Une prévention stratégique multimodale du risque suicidaire
Madame Doriane MARY
Psychologue Clinicienne
Docteur Florian GIRON
Praticien Hospitalier
Le suicide, défini comme le décès consécutif à un acte délibéré accompli par une personne qui en connaissait parfaitement ou en espérait l'issue fatale, est à l’origine chaque année de plus d’un million de décès dans le monde (14e cause de décès), et on estime que ce chiffre va augmenter de 50 %, pour devenir la 12e cause de décès d’ici 2030 si nous n’agissons pas. Cause majeure de mortalité prématurée évitable, l’OMS en a fait une urgence mondiale depuis 2013. C’est également un enjeu prioritaire de la politique nationale en Santé Publique, réaffirmé par la feuille de route « santé mentale et psychiatrie » de juin 2018.
Le contexte épidémiologique
Chaque année en France on dénombre environ 200 000 tentatives de suicide, à l’origine de plus de 8 500 décès (soit 15,7 pour 100 000 habitants). Pour mémoire, c’est plus de deux fois et demi le nombre de victimes d’accidents de la circulation. Ce taux de suicide est parmi les plus élevés de l’OCDE (22e rang).
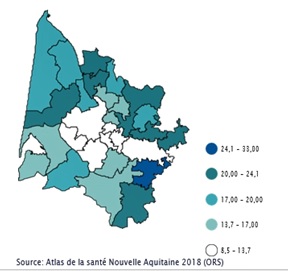
Avec un taux de 18,2 décès pour 100 000 habitants, la Nouvelle-Aquitaine se place au 7e rang des 13 régions françaises, avec une surmortalité́ observée par rapport au niveau national. La Gironde, avec 14,8 décès pour 100 000 habitants par an en moyenne, paraît relativement moins impactée, mais ces chiffres sont en trompe l’œil puisque tirés vers le bas par les taux très faibles retrouvés au sein de la métropole bordelaise : dès lors que l’on s’éloigne de l’agglomération de Bordeaux, on retrouve des taux de mortalité supérieurs voire très supérieurs à la moyenne nationale ou même régionale (Médoc, Blayais, Libournais, Sud-Gironde).
Le suicide est un phénomène multifactoriel qui résulte de l’interaction complexe de divers facteurs génétiques, psychologiques et environnementaux. Si le suicide est imprédictible, il n’en est pas pour autant imprévisible et peut donc être évité dans bon nombre de cas. Il faut à ce titre rappeler le poids considérable de la pathologie mentale dans la problématique suicidaire :
- Parmi les principaux facteurs précipitants retrouvés lors des autopsies psychologiques des patients décédés par suicide, on retrouve un trouble mental dans 90 % des cas, dont 60 % de troubles dépressifs.
- 10 à 15 % des personnes ayant une schizophrénie ou un trouble bipolaire décèdent par suicide.
- La dépendance à l'alcool aggrave le risque suicidaire.
Outre les pathologies psychiatriques, d'autres déterminants interviennent, comme les antécédents familiaux, l'appartenance à un groupe vulnérable, la précarité des conditions de vie ou l'isolement.
Les idées suicidaires et des antécédents personnels de comportement suicidaire comptent parmi les facteurs de risque les plus importants. C’est ainsi que le Haut Conseil de la Santé Publique (HCSP), chargé de l’évaluation du programme national d’actions contre le suicide 2011-2015 (PNACS), recommande de centrer les actions de prévention du suicide, d’une part sur les personnes vivant avec un trouble psychiatrique (schizophrénie, dépressions, troubles bipolaires…), et d’autre part sur les personnes ayant fait une tentative de suicide.
Un plan national de lutte contre le suicide, qui doit se décliner en régions
Si le suicide est un phénomène complexe, il peut être évité dans une majorité de situations par la mise en place d’actions au niveau de la population générale, des populations vulnérables ainsi qu’au niveau individuel. Une stratégie de prévention régionale adaptée au contexte et aux ressources locales est en cours de déploiement dans le pays avec un objectif commun : repérer et maintenir le lien avec les personnes à risque suicidaire au plus près de leur lieu de vie.
Ainsi, le Ministère de la Santé a fait le choix de mettre en œuvre un ensemble d’actions de prévention intégrées, simultanées et territorialisées, avec comme objectif commun de faire en sorte de repérer et de maintenir le lien avec les personnes en souffrance et de les orienter vers les ressources appropriées. Il s’agit :
- Du maintien du contact avec la personne qui a fait une tentative de suicide, avec l’implantation au sein de chaque territoire d’une antenne du réseau VigilanS,
- De la formation actualisée au repérage, à l’évaluation et à l’intervention de crise suicidaire,
- De la prévention de la contagion suicidaire. Le programme national, multimodal et intégré Papageno lancé en 2014 et soutenu par la Direction Générale de la Santé soutient cet axe. Il vise à la fois la prévention de la contagion de masse (encore appelée l’effet de Werther) et celle de la contagion localisée (par exemple au sein d’une institution touchée par un cas de suicide) mais aussi la promotion d’un meilleur accès aux soins pour tous, en s’appuyant sur les médias et les nouvelles technologies de l’information et de la communication,
- De la mise en place d’un numéro national de prévention du suicide, accessible 24h/24 et 7J/7, dont la mise en service est prévue le 10 septembre 2021,
- Du soutien aux endeuillés par suicide (interventions de post-vention ; soutien téléphonique aux endeuillés – dispositif SUVAPSY Famille en Gironde, soutenu par l’ARS Nouvelle-Aquitaine),
- D’une meilleure information du public.
Dans cet article nous détaillerons principalement l’axe du maintien du contact avec les personnes ayant fait une tentative de suicide et de la formation des professionnels et bénévoles à la prévention du risque suicidaire.
Le dispositif VigilanS pour prévenir la réitération suicidaire : une expérimentation lilloise en passe de s’implanter sur tous les territoires du pays
Parmi tous les facteurs de risque de suicide, les antécédents personnels de tentative de suicide nécessitent une attention particulière : on considère qu’après une tentative de suicide, le risque de nouvelle tentative de suicide est multiplié par 3,6 et le risque de décès par suicide est multiplié par 2. Ce sur-risque n’est cependant pas linéaire au cours de la vie, et est particulièrement important pendant les semaines et les mois qui suivent la tentative de suicide. De ce fait, diverses initiatives se sont développées pour renforcer la prévention auprès des patients qui sortent des urgences ou d’une hospitalisation pour tentative de suicide.
Parmi elles, le dispositif téléphonique VigilanS, porté par le Pr Guillaume VAIVA au CHU de Lille, a reçu un écho très favorable de par sa logique d’implantation territorialisée, et est en train de se disséminer progressivement à tout le pays. S’adressant aux patients sortant des urgences ou d’hospitalisation suite à une tentative de suicide mais aussi aux professionnels de santé (médecin traitant, psychiatre) qui vont le prendre en charge, son principe est d’organiser une veille post-hospitalière, de favoriser le lien entre les différents professionnels de santé et au besoin de coordonner la réponse à la crise suicidaire, pendant quelques mois. La veille commence avec la remise d’une carte ressource au patient à la sortie des urgences/de l’hôpital, comportant un numéro vert afin de lui permettre de contacter l’équipe d’intervenants de crise s’il se retrouve en difficulté. Les professionnels de santé suivant le patient sont informés de la mise en place de cette veille et peuvent aussi contacter l’équipe sur une ligne dédiée. Pendant les 6 mois suivants, le patient sera recontacté à un rythme défini, et des cartes postales pourront lui être envoyées pour maintenir le lien, encourager à la prise en soins et rompre l’isolement. En cas de nouvelle crise suicidaire, l’équipe d’intervenants pourra évaluer plus précisément la situation et coordonner une réponse appropriée, allant parfois jusqu’à l’intervention du SAMU-Centre 15 en cas d’urgence. Toute action de l’équipe VigilanS auprès du patient suivi donne lieu à un courrier de liaison aux intervenants de soins identifiés.
Depuis 2 ans et demi, le Centre Hospitalier Charles Perrens a mis en place sur son secteur d’intervention un dispositif de veille et de recontact téléphonique pour les patients ayant fait une tentative de suicide. Ce dispositif, baptisé SUVA-Psy (pour Suicide Unité de Veille Ambulatoire – Psychiatrie) coopère fortement avec l’équipe de coordination nationale du dispositif VigilanS depuis sa mise en service. Fort de cette collaboration et de l’expérience accumulée par l’’équipe, SUVA-Psy évolue pour devenir un dispositif VigilanS et s’implanter très prochainement sur l’ensemble du territoire girondin.
La formation en prévention du suicide : un élément clé de l’approche intégrée de prévention du suicide
La formation en prévention du suicide a pour objectif de structurer le repérage des personnes à risque (personnes en souffrance, personnes isolées) et leur accompagnement vers le soin, grâce à un réseau de personnes-relais, en lien avec les professionnels qui réalisent la prise en charge et organisent le lien avec eux.
Les premières formations à la prévention de la crise suicidaire, dispensées dès l’an 2000 ont été largement déclinées sur le territoire national et ont permis une indispensable acculturation des acteurs professionnels et non professionnels impliqués dans la prévention du suicide en alliant information, sensibilisation, repérage, évaluation du risque suicidaire. Toutefois, en 2016, l’évaluation par le Haut Conseil de Santé Publique du Plan National d’Actions Contre le Suicide (2011-2014) conduit à une refonte de ces formations dont l’élaboration est confiée au Groupement d’Etudes et de Prévention du Suicide (GEPS). Le GEPS, société savante francophone de suicidologie, a ainsi concrétisé la création de trois modules de formations distincts en prévention du risque suicidaire à partir des travaux récents de la professeure Monique Seguin au sein du Réseau Québécois pour le Suicide, les troubles de l’Humeur et troubles Associés (RQSHA).
Le contenu de ces nouvelles formations a été adapté aux missions assurées par les acteurs français dans la crise suicidaire en identifiant trois rôles : la sentinelle, l’évaluateur du potentiel suicidaire et l’intervenant de crise.
- La formation « sentinelle » (formation d’une journée) s’adresse à des citoyens ou professionnels, volontaires, en mesure et disposés à repérer, appréhender la souffrance psychologique et la problématique suicidaire au sein de leur milieu de vie (travailleur social, auxiliaire de vie, professeur des écoles, élu, gardien d’immeuble, etc.) Elle vise à promouvoir et faciliter l’accès aux soins de personnes en souffrance.
- La formation « évaluateur du potentiel suicidaire » (formation sur deux jours) s’adresse à des professionnels de santé (médecins généralistes, cadres de santé, infirmiers diplômés d’état) ou psychologues, formés à l’entretien clinique travaillant en soins primaires, en médecine scolaire ou universitaire, ou en services de santé au travail par exemple. Elle s’appuie sur une évaluation clinique, car il s’agit avant tout d’évaluer la probabilité d’un passage à l’acte suicidaire en se basant sur des éléments cliniques, qui permettent de graduer le niveau d’urgence.
- La formation « intervenant de crise » est quant à elle spécifique à la prise en charge de la phase aiguë de la crise suicidaire. Elle s’adresse à des professionnels de santé ou des psychologues, formés à l’entretien clinique qui réalisent, de manière régulière, de l’intervention de crise (SAMU, urgences psychiatriques, psychiatrie de liaison, CUMP, unités d'hospitalisation de crise, CMP etc.).
En Gironde, l’association Rénovation – spécialisée dans la prise en charge d’adolescents et d’adultes affectés par des troubles du comportement et des maladies psychiques - s’est vue confier par l’Agence Régionale de Santé la coordination de ces actions de formation. Depuis 2013, c’est plus d’un millier de personnes qui ont pu être formés au repérage et à l’évaluation du risque suicidaire.
Pour ce faire, l’Association Rénovation organise sur les différents territoires de la Gironde des formations gratuites « Sentinelle » et « Evaluateur » ouvertes à tous les professionnels et bénévoles du territoire. L’objectif du projet Prévention du risque suicidaire porté par l’association Rénovation est non seulement de constituer et d’animer un réseau girondin de personnes formées au repérage et à l’évaluation de la crise suicidaire, mais aussi de renforcer le maillage territorial, la visibilité et l’accessibilité de l’offre de prise en charge pour les personnes en souffrance psychique.
Véritable dispositif stratégique, ce projet s’inscrit dans la politique de santé publique (inscription de ce travail dans les différents « Contrat Local de Santé » et « Conseil Local de Santé Mentale » de Gironde), et s’articule avec l’offre de soins, en lien avec les différents Centres Hospitaliers et Centres Hospitaliers Psychiatriques et les partenaires locaux. Ce travail de partenariat a notamment donné lieu à la création de différents annuaires territorialisés de ressources locales sur la prise en charge de personnes en souffrance (Guide ressource), mais aussi des temps de sensibilisation à destination du grand public et des journées de formation autour de thèmes spécifiques (journée focus « adolescents » en partenariat avec la Maison Des Adolescents, « troubles psychiques » en partenariat avec des professionnels du Centre Hospitalier Charles Perrens), etc.
Conclusion : ce qui est fait… et ce qu’il reste à faire
Aujourd’hui, alors que le monde peine à sortir de la crise sanitaire de la Covid-19 et que des conséquences économiques et sociales dramatiques se dessinent, les enjeux autour de la prévention du risque suicidaire semblent s’accélérer. Car si le nombre de passage à l’acte suicidaire n’a pour l’heure pas été impacté, la littérature montre un décalage entre les temps de crise et les réactions des personnes les plus affectées sur le plan individuel et collectif. En outre, les indicateurs montrent que la santé mentale des personnes interrogées reste dégradée depuis le premier confinement - avec notamment une prévalence des pensées suicidaires (Coviprev).
Ces éléments nous font donc craindre une recrudescence des passages à l’acte suicidaire dans les mois ou années à venir. La forte hausse des admissions aux urgences en Gironde pour geste suicidaire et troubles de l’humeur chez les jeunes de moins de 15 ans ces dernières semaines semblent s’en faire l’augure (données Oscour, mars 2021).
Ainsi, si les différents axes de prévention du risque suicidaire s’articulent déjà entre eux, il sera nécessaire de structurer et de continuer à coordonner les initiatives – nouvelles ou anciennes – qui impliquent de multiples acteurs, professionnels ou bénévoles, depuis plusieurs années. L’inauguration le 10 septembre 2021, à l’occasion de la journée mondiale de prévention du suicide, du numéro national de prévention du suicide, marquera sans doute une nouvelle étape dans la prise en compte des enjeux par les pouvoirs publics. Et cela, dans l’unique objectif que toute personne en grande souffrance psychique puisse avoir toutes les chances de rencontrer une oreille attentive et un accompagnement vers des ressources qui pourraient accueillir, évaluer et apaiser la crise, pour ainsi, peut-être, permettre de renouer avec la vie.
Madame Doriane MARY
Psychologue Clinicienne
Coordinatrice du Projet Prévention du Risque Suicidaire de la Gironde
Direction Générale – Association Rénovation
Tél : 07 85 99 19 17
Doriane.Mary@renovation.asso.fr
Docteur Florian GIRON
Praticien Hospitalier
Coordonnateur du dispositif VigilanS Gironde
Pôle de Psychiatrie d’Urgence et des secteurs du Médoc et du bassin d’Arcachon – Centre Hospitalier Charles Perrens
Tél : 06 65 29 92 43
Kiosque
Histoire(s) des hôpitaux de Bordeaux - Jean Paul Emeriau
Aquitaine Historique, 2021, 190 pages, 18 Euros.
On connaissait bien le Pr Jean Paul Emeriau, l’ancien patron de la Gériatrie bordelaise. On découvre maintenant une plume et un chercheur qui a pu rassembler un trésor d’informations sur les hôpitaux bordelais, du vieil hôpital Saint-Jacques au site de Pellegrin, de la genèse des hospices aux structures du XXIe siècle. Sa démarche est à la fois celle d’un amateur d’histoire, d’un témoin et d’un acteur d’une évolution qui a, de tous temps, bouleversé le paysage hospitalier, mais plus rapidement encore dans les cinquante dernières années. Le lecteur découvre ainsi la continuité d’un processus fascinant, avec ses ruptures inévitables et ses avancées marquantes, depuis les maisons de Charité jusqu’à nos établissements ultra-modernes.
Avec un index de près de 600 noms d’acteurs de la santé à Bordeaux, un ouvrage désormais de référence !
Dr Michel Colle
La Visite de l’Être en nous-même - Michel René Boisseau
Editions Acoleïs, 2020, 120 pages, 9 Euros.
Le professeur de médecine en hématologie Michel-René Boisseau est aussi un auteur de nouvelles étonnantes, comme Silence à Courgesse. Avec cette Visite de l’Être en nous-même, il nous entraîne dans une extraordinaire aventure où l’humour le dispute aux neurosciences.
Lorsque les avancées scientifiques rendent enfin possible l'envoi d'un professeur de médecine à l'intérieur d'un autre individu, les neurobiologistes sont en effervescence. L'excitation est à son comble dans leur laboratoire secret : on va enfin pouvoir rencontrer l'Être, au coeur du mystère de l'existence humaine. Mêlant le récit de science-fiction à des considérations philosophiques éternelles, Michel René Boisseau invite le lecteur à une exploration de sa propre conscience. Ce pourrait être une expérience bien laborieuse si la malice et l'humour de l'auteur ne s'étaient invités à la visite de l'être en nous-même.
Dr Michel Colle
Réunions colloques
à voir ou à revoir :
Le Quotidien du Médecin - Espace Focus Santé -
Espace Régional d’Ethique Aquitaine :
Docteur Jean Sarlangue (CHU Bordeaux) et Barbara Stiegler, philosophe (Université Bordeaux Montaigne)
Mercredi 15 septembre 2021 (19-21h). Présentiel et en ligne. picture_as_pdf
Société de Gérontologie de Bordeaux et du Sud-Ouest
16-17 septembre 2021.